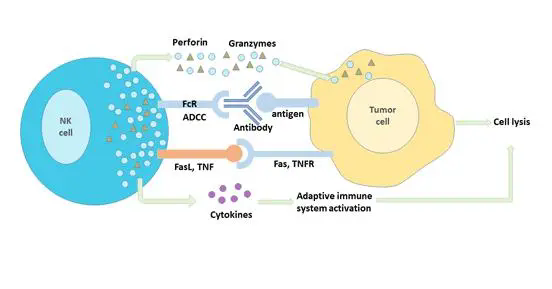
近日,一个美国的研究团队研发了一种新方法,用嵌合抗原受体 T 细胞(CAR-T)把针对性靶细胞直接注入肿瘤周围的脑脊液组织,以治疗脑瘤。
此项研究于发表在 Nature Medicine 上,由美国贝勒医学院(Baylor College of Medicine)、德州儿童医院(Texas Children's Hospital)和多伦多病童医院(Hospital for Sick Children)领导的多机构国际团队完成。研究人员称,这种方法在小鼠模型实验中被证明是有效的。
世卫组织资料显示,恶性肿瘤已成为儿童第二大死因。相比于成人癌症,患有复发性小儿实体瘤和中枢神经系统恶性肿瘤的患者几乎没有治疗选择,通常死于该疾病。
(来源:pixabay)
髓母细胞瘤和室管膜瘤是最为常见的儿童恶性脑肿瘤,两种瘤对脑瘤患者的影响极大,并且在复发时基本无法治愈。
因为在这些肿瘤突变负荷低的癌症中很少有可作为靶点的体细胞单核苷酸位点变异,再加上患者间的异质性,导致髓母细胞瘤和室管膜瘤的靶向治疗进展缓慢。并且因为两种肿瘤都在血脑屏障之后,口服或者静脉注射会影响效果。绝大多数新药的临床试验都是在患有复发性脑瘤的儿童身上进行的,因此,再复发时维持靶点稳定是治疗成功的关键。
早在前几年,就有直接脑部注射 CAR-T 细胞治愈胶质瘤的成功案例。研究人员认为,髓母细胞瘤和室管膜瘤不同于胶质母细胞瘤,它们倾向于在中枢神经系统表面复发或转移到软脑膜,在这种情况下它们都与脑脊液相邻。因此他们认为,脑脊液和复发位置之间的空间为局部治疗提供了机会。
在小鼠模型实验中,将 CAR-T 细胞同时注入脑瘤周围的脑脊液和含有复发患者来源的髓母细胞瘤和室管膜瘤的血液中。他们对肿瘤大小和小鼠存活率进行了 200 天的观察研究。结果表明,把 CAR-T 细胞注入脑脊液比注入血液更有效。
此项研究成果将进行进一步的临床研究,以评估治疗儿童脑瘤是否有效。
论文第一作者 Laura Donovan 博士在接受 MedicalxPress 采访时说:“与通过血液传递相比,脑脊液传递能越过血脑屏障,并且还能减少其他细胞组织与 CAR-T 细胞的接触,因此能极大的降低潜在的副作用。”
Laura Donovan 是多伦多病童医院亚瑟和索尼娅 · 拉巴特脑瘤研究中心(The Arthur and Sonia Labatt Brain Tumour Research Centre)的博士后研究员,在免疫肿瘤学、分子生物学和功能基因组学方面有很强的基础,同时在神经肿瘤学方面有丰富的经验。
另外,在一些实验中,研究人员将 CAR-T 细胞与氮胞苷(azacytidine)结合起来,结果发现,联合免疫治疗和氮胞苷的疗效明显优于单独治疗。
参考:
https://www.nature.com/articles/s41591-020-0827-2
https://medicalxpress.com/news/2020-04-treatment-recurrent-pediatric-brain-cancer.html
扫描上面二维码在移动端打开阅读