不论是CAR-T细胞疗法还是PD-1/PD-L1免疫检查点抑制剂,相信很多人已经不再陌生——作为继手术、放化疗以及靶向药之后的新一代抗癌技术,免疫治疗已经在临床上发挥出了非常好的治疗效果。它不仅让肿瘤患者看到了“治愈”的希望,也让肿瘤治疗步入全新的时代。
但是要问到免疫治疗如何起效又是如何帮助提升癌症患者的生存率时,可能很多人都是一知半解。那么今天我们将为大家进行全面系统科普,希望给想要选择免疫治疗的病友们答疑解惑、提供帮助。
免疫疗法,也称为免疫肿瘤学,是一种癌症治疗方法,可增强身体对抗癌症的天然防御能力。它使用身体或实验室制造的物质来改善或恢复免疫系统功能,从而利用人体自身强大的免疫系统来预防、控制和消除癌症。
免疫系统一方面识别和清除外来入侵的细菌、病毒等,另一方面也会主动清除体内的癌细胞。
然而随着年龄的增长,免疫力逐渐下降。在免疫系统与癌细胞旷日持久的大战中,免疫系统最终不敌,癌细胞得以在身体里生长,并诱发癌症。免疫系统战败的原因有很多,归根结底有两个:
1.癌细胞伪装得好,使得树突细胞无法识别和杀灭癌细胞;
2.体内免疫细胞数量下降,没有足够的兵力(杀手T细胞)去消灭癌细胞。
而免疫疗法会通过以下方式来阻止或减缓癌细胞的生长:
1.帮助训练免疫系统来更好地识别和攻击癌细胞;
2.增强免疫细胞的数量和攻击力来清除癌细胞;
3.通过释放免疫系统对癌症攻击分子的“刹车”机制来消灭癌细胞。
靶向治疗和化疗都是通过药物的细胞毒性直接杀死癌细胞,而免疫治疗则是通过激活免疫来杀灭癌细胞:
1:与靶向药不同,它有不区分肿瘤来源的更广谱的抗癌效果(免疫检查点抑制剂目前获批的适应症已经覆盖了超过20种血液及实体肿瘤,过继性细胞免疫治疗在临床研究中也显示出对多种实体瘤有效)。
2:与其他治疗方式不同,它的原理是激活我们自身的免疫系统击败癌症,因此,精准的杀伤癌细胞而避免对正常细胞的攻击,比化学药物的整体副作用要小得多。
3:免疫系统可以像癌症一样持续动态地适应,因此如果肿瘤设法逃脱检测,免疫系统可以重新评估并发起新的攻击。
4:免疫系统的“记忆”使它能够记住癌细胞的样子,因此它可以在癌症复发时靶向并消除它。
5:它如果起效,可能让晚期患者长期存活,甚至临床治愈,这是免疫治疗区别于其它所有药物最大的不同。在晚期黑色素瘤试验中受益于ipilimumab的大多数患者今天仍然活着。
而相信90%的癌症病友不知道的是,癌症的免疫疗法并不是只有大家熟悉的PD-1/L1或者CAR-T。目前,免疫疗法总共可以系统性分为免疫调节剂、单克隆抗体、癌症疫苗、过继细胞疗法、溶瘤病毒五大类。
01免疫调节剂
免疫调节剂是作用于调节免疫系统活动途径的分子。随着医学界对免疫系统的刹车和油门机制了解的越来越多,已经研发了大量针对这两大免疫机制的疗法,来提高免疫系统攻击和消除癌症的能力。其中最成功的就是免疫检查点抑制剂。
1、免疫检查点抑制剂
PD-1 / PD-L1、CTLA-4、LAG-3途径对免疫系统控制癌症生长的能力至关重要。这些途径通常被称为免疫检查点。许多癌症会使用这些途径逃避免疫系统的追杀。免疫检查点抑制剂的特异性抗体可以阻断这些途径来应对癌症。
一旦免疫系统能够发现并应对癌症,它就可以阻止或减缓癌症的发展。例如,PD-1/PD-L1 免疫检查点通路可以关闭靶向癌症的 T 细胞;然而,当检查点抑制剂阻断 PD-1/PD-L1 通路时,它们可以使 T 细胞消除癌细胞。
2、细胞因子
细胞因子是调节免疫细胞成熟、生长和反应性的信使分子。这种非特异性免疫疗法也有助于免疫系统破坏癌细胞。大多数非特异性免疫疗法在放化疗之后或同时给予。
目前,有四种 FDA 批准的细胞因子免疫疗法——用于治疗肾癌、白血病、淋巴瘤、黑色素瘤和肉瘤患者。
3、激动剂
激动剂通过帮助激活直接攻击癌细胞的“杀伤性”T细胞或刺激先天免疫细胞(如树突状细胞)的活性来激活促进适应性免疫反应的途径,这些细胞通过表达癌症标志物来协调针对癌症的整体免疫反应和增强T细胞活性。
4、佐剂
佐剂可以激活先天免疫系统,刺激一般免疫反应并最终促进适应性免疫反应。FDA 批准的辅助免疫疗法目前可用于治疗患有鳞状细胞癌(一种皮肤癌)的患者亚群。
02过继性细胞免疫疗法
过继性免疫细胞治疗技术是通过采集人体自身免疫细胞,经由体外培养,使其数量扩增千倍,靶向性杀伤功能增强,然后再回输到患者体内, 从而来杀灭血液及组织中的病原体、癌细胞、突变的细胞。
其中全球已批准上市的CAR-T疗法给血液肿瘤患者带来颠覆性的生存获益;除此之外还有众多免疫疗法正在对多种癌症类型进行临床试验,越来越多的免疫疗法崛起,向癌症发起挑战,为癌症患者带来前所未有的生存突破!
1、CAR-T细胞疗法
CAR-T治疗,即通过对患者的免疫细胞进行改造,导入能编码识别肿瘤特异性抗原的受体基因和帮助T细胞激活的各基因片段,形成CAR-T细胞,这些细胞既携带了识别肿瘤的“导航头”,又增强了自己杀伤肿瘤的“弹药库”,改造后的T细胞经体外扩增培养后,被回输到患者体内,一旦遇见表达对应抗原的肿瘤细胞,便会被激活并再扩增,发挥其极大的特异杀伤力,致肿瘤于死地。
目前 ,FDA共批准了六款 CAR-T 疗法,中国也上市了两款CAR-T产品。
2、TCR-T技术
TCR-T技术,即T细胞受体(TCR)嵌合型T细胞技术,也叫亲和力增强的TCR技术。它的目的是让自身的杀手T细胞识别能力更强,因为原本的T细胞对肿瘤相关抗原的识别能力较弱,现在通过基因修改的方式增强识别亲和性,从而使T细胞攻击肿瘤细胞,达到治疗肿瘤的效果。
3、TILs疗法
TILs疗法是从肿瘤附近组织中分离出TILs细胞,加入生长因子IL-2进行体外大量扩增,再回输到患者体内,从而扩大免疫应答,治疗原发或继发肿瘤的方法。
4、CAR-NK细胞疗法
NK细胞是免疫系统的第一道防线。情况反馈及时,一旦发现“敌情”,迅速“上报”并启动整个免疫系统的免疫防御和免疫杀伤功能。
CAR-T细胞疗法取得的成功激发了人们对用CAR基因修饰NK细胞来增强其杀肿瘤能力的热情。这个思路和CAR-T的构建类似:
利用基因工程给NK细胞加入一个能识别肿瘤细胞,并且同时激活NK细胞杀死肿瘤细胞的嵌合抗体CAR(包括胞外的识别结构域(如scFv)识别肿瘤特异性抗原;一个跨膜结构域,和一个胞内信号结构域(CD3ζ 链)可以诱导NK细胞的活化),相当于是给NK细胞装上了“GPS导航”系统,让其能在体内精准高效杀伤肿瘤细胞。
03癌症疫苗
几十年来,癌症疫苗已经成为免疫疗法的一种形式,通过引发针对肿瘤特异性或肿瘤相关抗原的免疫应答,促进免疫系统攻击携带这些抗原的癌细胞。癌症疫苗可以由多种组分制成,包括细胞、蛋白质、DNA、病毒、细菌和小分子,来产生免疫刺激分子。其中包括预防性癌症疫苗和治疗性癌症疫苗。
04溶瘤病毒
溶瘤病毒指的是一类能够有效感染并消灭癌细胞的病毒。由于病毒的特性,这种疗法既可以系统使用,也可以局部使用,对原发和转移性肿瘤进行治疗。当癌细胞在病毒的感染下破裂死亡时,新生成的病毒颗粒会被释放,进一步感染周围的癌细胞。从机理上看,它不仅能对肿瘤进行直接杀伤,还有望刺激人体的免疫反应,增强抗肿瘤效果。
2015年,美国食品和药物管理局批准了第一种用于治疗黑色素瘤的溶瘤病毒疗法。治疗中使用的病毒称为talimogene laherparepvec(Imlygic)或T-VEC。该病毒是单纯疱疹病毒的转基因版本,可引起唇疱疹。医生可以将T-VEC直接注射到外科医生无法切除的黑色素瘤区域。目前T-Vec已在美国、欧洲和澳大利亚广泛用于复发转移黑色素瘤治疗。
2021年6月11日,世界上首款治疗原发性脑瘤的溶瘤病毒疗法在日本获批。
05靶向抗体
CRI(美国癌症研究所)将靶向抗体归类为是一种癌症免疫疗法,可以破坏癌细胞的活性并提醒免疫系统靶向并消除癌细胞。
抗体是一种由称为 B 细胞的免疫细胞自然产生的蛋白质,可保护我们免受各种威胁,例如细菌、病毒和癌细胞。抗体通过精确靶向和结合成为抗原的细胞表面标志物来做到这一点。
就其本身而言,我们的免疫系统有能力制造数万亿种不同类型的抗体。现在,科学家可以通过在实验室中创建和定制针对特定癌症目标的抗体来补充我们的免疫系统。目前主要分为以下三类:
截至2022年3月,美国食品和药物管理局共批准了60种免疫疗法,这些疗法几乎涵盖了所有主要的癌症类型(A-Z排序):
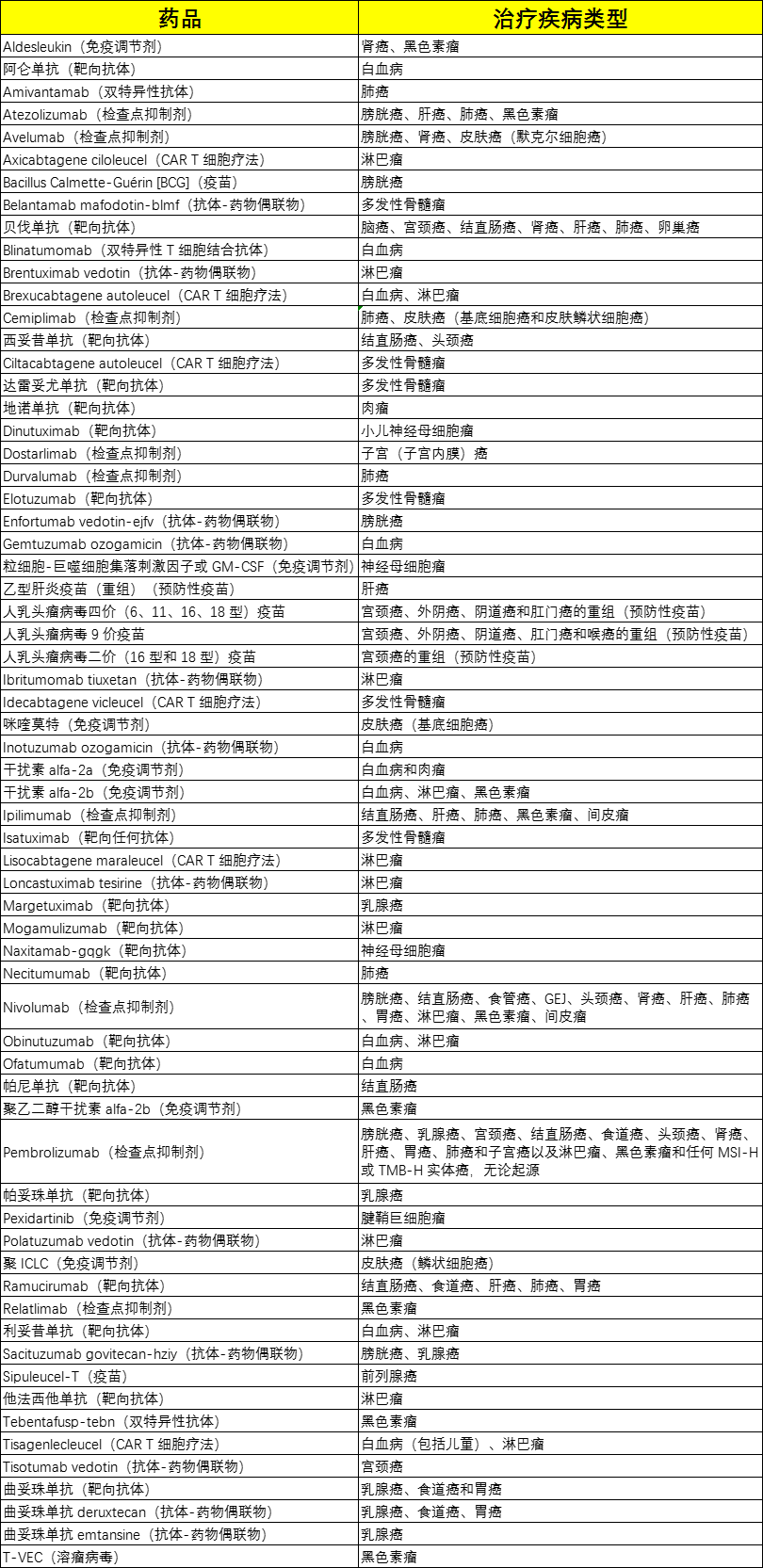
免疫疗法的普及程度仍无法与手术,化学疗法和放射疗法相比。然而,免疫疗法已被批准用于治疗多种癌症。目前从癌症发展早期的辅助治疗到发展晚期的免疫疗法均有获批,因此需要医生患者共同确认最合适的免疫疗法。
从原理上来说,在免疫系统功能比较完善的情况下接受免疫治疗效果会更好。
值得注意的是,免疫治疗现在越来越广谱,毒副作用比较轻,但是在免疫治疗过程中,一定要对病人进行筛选,要严格掌握免疫治疗的适应症及禁忌症。
免疫治疗的前景非常好,相信随着临床研究的不断深入,免疫治疗在对各种实体瘤上,可能都会有新的突破。
与传统治疗相比,免疫疗法治疗可能需要更长时间才能产生可检测到的肿瘤缩小迹象。
有时肿瘤甚至可能在变小之前还会生长,因为随着免疫细胞的浸润和癌细胞的侵袭,肿瘤会膨胀。这种被称为假性进行的现象仅在免疫疗法中发生。
在某些癌症类型中,免疫相关的副作用预示着治疗成功, 特别是发生白癜风的黑色素瘤患者(斑点性皮肤损失)—— 但对于绝大多数患者而言,副作用和治疗效果之间没有明确的联系。
免疫疗法作为癌症治疗有很多希望。但是,它可能会导致一些问题。
反应可能不好。药物进入体内的区域可能会受伤,瘙痒,肿胀,变红或疼痛。
有副作用。某些类型的免疫疗法会加速免疫系统,使你感觉自己出现流感,伴有发烧,发冷和疲劳。其他可能会导致肿胀,体重增加,心悸和腹泻等问题。大多数时候,这些在第一次治疗后缓解。
它可能伤害器官和系统。其中一些药物会导致您的免疫系统攻击心脏,肝脏,肺脏,肾脏或肠道等器官。
在某些情况下,免疫疗法比其他疗法需要更长的时间响应。
免疫疗法可能会导致副作用,最常见的副作用是注射部位的皮肤反应:
和靶向治疗一样,免疫治疗一样需要寻找癌症特异性的生物标记物,针对癌细胞独有的特征去精准打击。肿瘤细胞产生和释放的某种物质,常以抗原、酶、激素等代谢产物的形式存在于肿瘤细胞内或宿主体液中,可根据他们的免疫特征来识别肿瘤。目前,已明确的与免疫治疗疗效相关的生物标记物主要有以下几类:
肿瘤抗原
MSI-H / dMMR
新抗原
TMB
炎性肿瘤标志物
炎症基因
PD-L1
PD-L2
肿瘤浸润淋巴细胞
免疫抑制标记物
IDO1
LAG-3
MDSC
调节性T细胞
肠道微生物
以往,抗癌药进入国内至少需要3~5年的时间,而近两年,随着政府的重视,我国加快了抗癌药入市的步伐,目前,多种美国抗癌效果显著的免疫疗法纷纷在国内上市,包括免疫检查点抑制剂药物和CAR-T细胞疗法,都给中国的癌症患者带来了更多的选择和希望。
同时需要提醒病友,肿瘤的治疗一定是依托于权威医院及权威专家的正规治疗,在采取常规治疗手段(手术、放疗、化疗)治疗后,根据自身的经济情况,辅助免疫治疗技术等综合疗法,达到巩固治疗、预防复发、提高生活质量、延长生存期的目的,最终取得抗癌成功。
但是要问到免疫治疗如何起效又是如何帮助提升癌症患者的生存率时,可能很多人都是一知半解。那么今天我们将为大家进行全面系统科普,希望给想要选择免疫治疗的病友们答疑解惑、提供帮助。
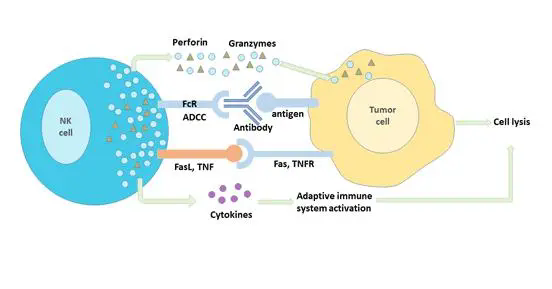
CAR-T细胞(蓝)正在攻击癌细胞(灰)
(图片来源:上海细胞治疗集团)
(图片来源:上海细胞治疗集团)
01什么是免疫疗法?它是如何起效的?
免疫疗法,也称为免疫肿瘤学,是一种癌症治疗方法,可增强身体对抗癌症的天然防御能力。它使用身体或实验室制造的物质来改善或恢复免疫系统功能,从而利用人体自身强大的免疫系统来预防、控制和消除癌症。
免疫系统一方面识别和清除外来入侵的细菌、病毒等,另一方面也会主动清除体内的癌细胞。
然而随着年龄的增长,免疫力逐渐下降。在免疫系统与癌细胞旷日持久的大战中,免疫系统最终不敌,癌细胞得以在身体里生长,并诱发癌症。免疫系统战败的原因有很多,归根结底有两个:
1.癌细胞伪装得好,使得树突细胞无法识别和杀灭癌细胞;
2.体内免疫细胞数量下降,没有足够的兵力(杀手T细胞)去消灭癌细胞。
而免疫疗法会通过以下方式来阻止或减缓癌细胞的生长:
1.帮助训练免疫系统来更好地识别和攻击癌细胞;
2.增强免疫细胞的数量和攻击力来清除癌细胞;
3.通过释放免疫系统对癌症攻击分子的“刹车”机制来消灭癌细胞。
02免疫疗法和传统药物治疗有什么区别?
靶向治疗和化疗都是通过药物的细胞毒性直接杀死癌细胞,而免疫治疗则是通过激活免疫来杀灭癌细胞:
1:与靶向药不同,它有不区分肿瘤来源的更广谱的抗癌效果(免疫检查点抑制剂目前获批的适应症已经覆盖了超过20种血液及实体肿瘤,过继性细胞免疫治疗在临床研究中也显示出对多种实体瘤有效)。
2:与其他治疗方式不同,它的原理是激活我们自身的免疫系统击败癌症,因此,精准的杀伤癌细胞而避免对正常细胞的攻击,比化学药物的整体副作用要小得多。
3:免疫系统可以像癌症一样持续动态地适应,因此如果肿瘤设法逃脱检测,免疫系统可以重新评估并发起新的攻击。
4:免疫系统的“记忆”使它能够记住癌细胞的样子,因此它可以在癌症复发时靶向并消除它。
5:它如果起效,可能让晚期患者长期存活,甚至临床治愈,这是免疫治疗区别于其它所有药物最大的不同。在晚期黑色素瘤试验中受益于ipilimumab的大多数患者今天仍然活着。
03免疫疗法的类型有哪些?
而相信90%的癌症病友不知道的是,癌症的免疫疗法并不是只有大家熟悉的PD-1/L1或者CAR-T。目前,免疫疗法总共可以系统性分为免疫调节剂、单克隆抗体、癌症疫苗、过继细胞疗法、溶瘤病毒五大类。
01免疫调节剂
免疫调节剂是作用于调节免疫系统活动途径的分子。随着医学界对免疫系统的刹车和油门机制了解的越来越多,已经研发了大量针对这两大免疫机制的疗法,来提高免疫系统攻击和消除癌症的能力。其中最成功的就是免疫检查点抑制剂。
1、免疫检查点抑制剂
PD-1 / PD-L1、CTLA-4、LAG-3途径对免疫系统控制癌症生长的能力至关重要。这些途径通常被称为免疫检查点。许多癌症会使用这些途径逃避免疫系统的追杀。免疫检查点抑制剂的特异性抗体可以阻断这些途径来应对癌症。
一旦免疫系统能够发现并应对癌症,它就可以阻止或减缓癌症的发展。例如,PD-1/PD-L1 免疫检查点通路可以关闭靶向癌症的 T 细胞;然而,当检查点抑制剂阻断 PD-1/PD-L1 通路时,它们可以使 T 细胞消除癌细胞。
2、细胞因子
细胞因子是调节免疫细胞成熟、生长和反应性的信使分子。这种非特异性免疫疗法也有助于免疫系统破坏癌细胞。大多数非特异性免疫疗法在放化疗之后或同时给予。
目前,有四种 FDA 批准的细胞因子免疫疗法——用于治疗肾癌、白血病、淋巴瘤、黑色素瘤和肉瘤患者。
- Aldesleukin (Proleukin®):一种靶向 IL-2/IL-2R 通路的细胞因子;批准用于肾癌和黑色素瘤患者
- 粒细胞-巨噬细胞集落刺激因子(GM-CSF):一种免疫调节细胞因子;批准用于神经母细胞瘤患者亚群
- 干扰素 alfa-2a:一种靶向 IFNAR1/2 通路的细胞因子;批准用于白血病和肉瘤患者的亚组
- 干扰素 alfa-2b (Intron A®):一种靶向 IFNAR1/2 通路的细胞因子;批准用于白血病、淋巴瘤、黑色素瘤和肉瘤患者亚群
- Peginterferon alfa-2b (Sylatron®/PEG-Intron®):一种靶向 IFNAR1 通路的细胞因子;批准用于黑色素瘤患者亚群
3、激动剂
激动剂通过帮助激活直接攻击癌细胞的“杀伤性”T细胞或刺激先天免疫细胞(如树突状细胞)的活性来激活促进适应性免疫反应的途径,这些细胞通过表达癌症标志物来协调针对癌症的整体免疫反应和增强T细胞活性。
4、佐剂
佐剂可以激活先天免疫系统,刺激一般免疫反应并最终促进适应性免疫反应。FDA 批准的辅助免疫疗法目前可用于治疗患有鳞状细胞癌(一种皮肤癌)的患者亚群。
- 咪喹莫特:一种针对 Toll 样受体 7 (TLR7) 通路的免疫佐剂;批准用于基底细胞癌患者亚群
- Poly ICLC (Hiltonol®):一种针对 Toll 样受体 3 (TLR3) 通路的免疫佐剂;批准用于鳞状细胞癌患者亚群
02过继性细胞免疫疗法
过继性免疫细胞治疗技术是通过采集人体自身免疫细胞,经由体外培养,使其数量扩增千倍,靶向性杀伤功能增强,然后再回输到患者体内, 从而来杀灭血液及组织中的病原体、癌细胞、突变的细胞。
其中全球已批准上市的CAR-T疗法给血液肿瘤患者带来颠覆性的生存获益;除此之外还有众多免疫疗法正在对多种癌症类型进行临床试验,越来越多的免疫疗法崛起,向癌症发起挑战,为癌症患者带来前所未有的生存突破!
1、CAR-T细胞疗法
CAR-T治疗,即通过对患者的免疫细胞进行改造,导入能编码识别肿瘤特异性抗原的受体基因和帮助T细胞激活的各基因片段,形成CAR-T细胞,这些细胞既携带了识别肿瘤的“导航头”,又增强了自己杀伤肿瘤的“弹药库”,改造后的T细胞经体外扩增培养后,被回输到患者体内,一旦遇见表达对应抗原的肿瘤细胞,便会被激活并再扩增,发挥其极大的特异杀伤力,致肿瘤于死地。
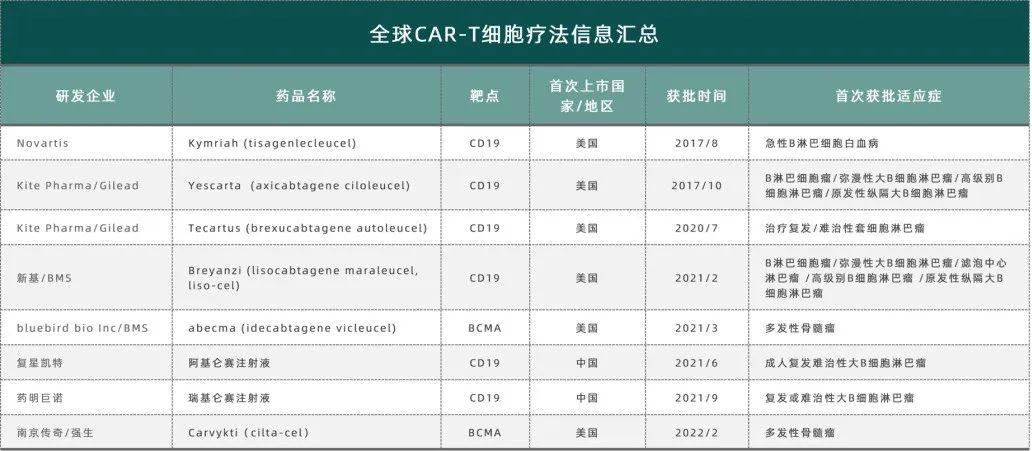
目前 ,FDA共批准了六款 CAR-T 疗法,中国也上市了两款CAR-T产品。
已上市CAR-T细胞疗法汇总
2、TCR-T技术
TCR-T技术,即T细胞受体(TCR)嵌合型T细胞技术,也叫亲和力增强的TCR技术。它的目的是让自身的杀手T细胞识别能力更强,因为原本的T细胞对肿瘤相关抗原的识别能力较弱,现在通过基因修改的方式增强识别亲和性,从而使T细胞攻击肿瘤细胞,达到治疗肿瘤的效果。
3、TILs疗法
TILs疗法是从肿瘤附近组织中分离出TILs细胞,加入生长因子IL-2进行体外大量扩增,再回输到患者体内,从而扩大免疫应答,治疗原发或继发肿瘤的方法。
4、CAR-NK细胞疗法
NK细胞是免疫系统的第一道防线。情况反馈及时,一旦发现“敌情”,迅速“上报”并启动整个免疫系统的免疫防御和免疫杀伤功能。
CAR-T细胞疗法取得的成功激发了人们对用CAR基因修饰NK细胞来增强其杀肿瘤能力的热情。这个思路和CAR-T的构建类似:
利用基因工程给NK细胞加入一个能识别肿瘤细胞,并且同时激活NK细胞杀死肿瘤细胞的嵌合抗体CAR(包括胞外的识别结构域(如scFv)识别肿瘤特异性抗原;一个跨膜结构域,和一个胞内信号结构域(CD3ζ 链)可以诱导NK细胞的活化),相当于是给NK细胞装上了“GPS导航”系统,让其能在体内精准高效杀伤肿瘤细胞。
03癌症疫苗
几十年来,癌症疫苗已经成为免疫疗法的一种形式,通过引发针对肿瘤特异性或肿瘤相关抗原的免疫应答,促进免疫系统攻击携带这些抗原的癌细胞。癌症疫苗可以由多种组分制成,包括细胞、蛋白质、DNA、病毒、细菌和小分子,来产生免疫刺激分子。其中包括预防性癌症疫苗和治疗性癌症疫苗。
- 预防性癌症疫苗:HPV疫苗是最知名的癌症预防性疫苗。它能够预防人乳头瘤病毒感染。已经证实,某些HPV感染与宫颈癌、阴道癌、外阴癌、阴茎癌、肛门癌、直肠癌和头颈癌有关。
- 治疗性癌症疫苗:至于癌症治疗性疫苗,全球首个也是目前唯一一个获得美国食品和药物管理局批准的是Provenge(sipuleucel-T),这种疫苗第一次实现了利用患者自身的免疫系统攻击癌细胞的设想。这项批复标志着20年的不懈努力终于取得成功。
04溶瘤病毒
溶瘤病毒指的是一类能够有效感染并消灭癌细胞的病毒。由于病毒的特性,这种疗法既可以系统使用,也可以局部使用,对原发和转移性肿瘤进行治疗。当癌细胞在病毒的感染下破裂死亡时,新生成的病毒颗粒会被释放,进一步感染周围的癌细胞。从机理上看,它不仅能对肿瘤进行直接杀伤,还有望刺激人体的免疫反应,增强抗肿瘤效果。
2015年,美国食品和药物管理局批准了第一种用于治疗黑色素瘤的溶瘤病毒疗法。治疗中使用的病毒称为talimogene laherparepvec(Imlygic)或T-VEC。该病毒是单纯疱疹病毒的转基因版本,可引起唇疱疹。医生可以将T-VEC直接注射到外科医生无法切除的黑色素瘤区域。目前T-Vec已在美国、欧洲和澳大利亚广泛用于复发转移黑色素瘤治疗。
2021年6月11日,世界上首款治疗原发性脑瘤的溶瘤病毒疗法在日本获批。
05靶向抗体
CRI(美国癌症研究所)将靶向抗体归类为是一种癌症免疫疗法,可以破坏癌细胞的活性并提醒免疫系统靶向并消除癌细胞。
抗体是一种由称为 B 细胞的免疫细胞自然产生的蛋白质,可保护我们免受各种威胁,例如细菌、病毒和癌细胞。抗体通过精确靶向和结合成为抗原的细胞表面标志物来做到这一点。
就其本身而言,我们的免疫系统有能力制造数万亿种不同类型的抗体。现在,科学家可以通过在实验室中创建和定制针对特定癌症目标的抗体来补充我们的免疫系统。目前主要分为以下三类:
04目前FDA获批的免疫疗法有哪些?
截至2022年3月,美国食品和药物管理局共批准了60种免疫疗法,这些疗法几乎涵盖了所有主要的癌症类型(A-Z排序):

05哪些癌症患者接受免疫治疗?
免疫疗法的普及程度仍无法与手术,化学疗法和放射疗法相比。然而,免疫疗法已被批准用于治疗多种癌症。目前从癌症发展早期的辅助治疗到发展晚期的免疫疗法均有获批,因此需要医生患者共同确认最合适的免疫疗法。
从原理上来说,在免疫系统功能比较完善的情况下接受免疫治疗效果会更好。
值得注意的是,免疫治疗现在越来越广谱,毒副作用比较轻,但是在免疫治疗过程中,一定要对病人进行筛选,要严格掌握免疫治疗的适应症及禁忌症。
免疫治疗的前景非常好,相信随着临床研究的不断深入,免疫治疗在对各种实体瘤上,可能都会有新的突破。
06如何判断免疫疗法是否起效?
与传统治疗相比,免疫疗法治疗可能需要更长时间才能产生可检测到的肿瘤缩小迹象。
有时肿瘤甚至可能在变小之前还会生长,因为随着免疫细胞的浸润和癌细胞的侵袭,肿瘤会膨胀。这种被称为假性进行的现象仅在免疫疗法中发生。
在某些癌症类型中,免疫相关的副作用预示着治疗成功, 特别是发生白癜风的黑色素瘤患者(斑点性皮肤损失)—— 但对于绝大多数患者而言,副作用和治疗效果之间没有明确的联系。
07免疫疗法的局限性有哪些?
免疫疗法作为癌症治疗有很多希望。但是,它可能会导致一些问题。
反应可能不好。药物进入体内的区域可能会受伤,瘙痒,肿胀,变红或疼痛。
有副作用。某些类型的免疫疗法会加速免疫系统,使你感觉自己出现流感,伴有发烧,发冷和疲劳。其他可能会导致肿胀,体重增加,心悸和腹泻等问题。大多数时候,这些在第一次治疗后缓解。
它可能伤害器官和系统。其中一些药物会导致您的免疫系统攻击心脏,肝脏,肺脏,肾脏或肠道等器官。
在某些情况下,免疫疗法比其他疗法需要更长的时间响应。
08免疫疗法的副作用有哪些?
免疫疗法可能会导致副作用,最常见的副作用是注射部位的皮肤反应:
- 肿胀
- 疼痛
- 发红
- 痕痒
- 皮疹
- 发热
- 发冷
- 弱点
- 头晕
- 恶心或呕吐
- 肌肉或关节疼痛
- 疲劳
- 头痛
- 呼吸困难
- 低血压或高血压
- 心悸
- 鼻窦充血
- 腹泻
- 感染风险
- 器官炎症
09免疫疗法的生物标记物有哪些?
和靶向治疗一样,免疫治疗一样需要寻找癌症特异性的生物标记物,针对癌细胞独有的特征去精准打击。肿瘤细胞产生和释放的某种物质,常以抗原、酶、激素等代谢产物的形式存在于肿瘤细胞内或宿主体液中,可根据他们的免疫特征来识别肿瘤。目前,已明确的与免疫治疗疗效相关的生物标记物主要有以下几类:
肿瘤抗原
MSI-H / dMMR
新抗原
TMB
炎性肿瘤标志物
炎症基因
PD-L1
PD-L2
肿瘤浸润淋巴细胞
免疫抑制标记物
IDO1
LAG-3
MDSC
调节性T细胞
肠道微生物
10国内癌症患者可接受的免疫疗法有哪些?
以往,抗癌药进入国内至少需要3~5年的时间,而近两年,随着政府的重视,我国加快了抗癌药入市的步伐,目前,多种美国抗癌效果显著的免疫疗法纷纷在国内上市,包括免疫检查点抑制剂药物和CAR-T细胞疗法,都给中国的癌症患者带来了更多的选择和希望。
同时需要提醒病友,肿瘤的治疗一定是依托于权威医院及权威专家的正规治疗,在采取常规治疗手段(手术、放疗、化疗)治疗后,根据自身的经济情况,辅助免疫治疗技术等综合疗法,达到巩固治疗、预防复发、提高生活质量、延长生存期的目的,最终取得抗癌成功。
扫描上面二维码在移动端打开阅读