PART1 我国乳腺癌现状
01.中国乳腺癌发病率和死亡率
乳腺癌是女性发病率最高的癌症,2015年约有27万新增乳腺癌患者;乳腺癌死亡率在所有癌症中排第七位,2015年有近7万人死于乳腺癌;发病率呈连续上升趋势,增长速度是世界平均水平的2倍;发病的平均年龄为48.7岁,比西方提早了10年。
02.乳腺癌各个年龄段的发病趋势
2000—2014年中国肿瘤登记地区女性乳腺癌发病趋势及年龄变化情况分析 虽然年龄大的女性风险更大,但40岁以下,甚至30岁以下人群的发病率在持续增加。
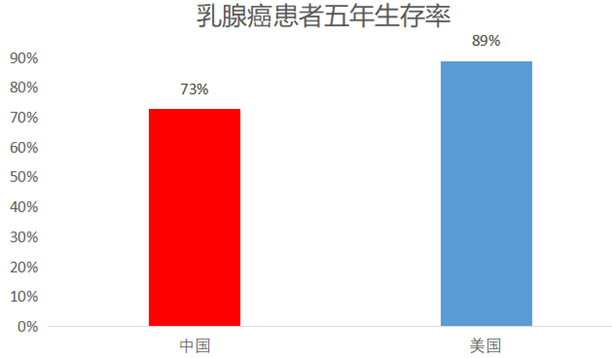
03.乳腺癌患者的生存情况 欧、美、日等发达国家自上个世纪末先后制定并推行了女性乳腺癌群体筛查指南,从而将乳腺癌5年生存率提高到89%。中国女性乳腺癌的 5 年生存率为73%,农村地区为55.9%,而美国女性乳腺癌的5年生存率达89%。相比之下,中国女性乳腺癌的防治工作任重道远。
世界卫生组织(WHO)已明确将早期乳腺癌列为可治愈性疾病,早诊早治是提高乳腺癌治愈率的最佳途径。
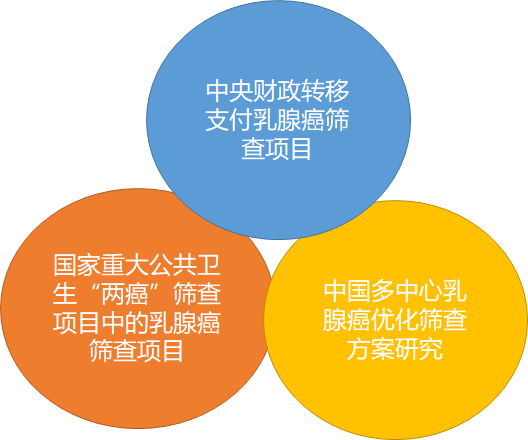
04.我国开展的乳腺癌筛查项目 中国抗癌协会协同国家肿瘤临床医学研究中心组织专家团队先后主持开展了由原国家卫生部牵头的针对城市妇女为主的中央财政转移支付乳腺癌筛查项目、针对农村妇女的国家重大公共卫生“两癌”筛查项目中的乳腺癌筛查项目和中国多中心乳腺癌优化筛查方案研究(MIST)3项女性乳腺癌群体筛查项目。
05.中国多中心乳腺癌优化筛查方案研究
中国多中心乳腺癌优化筛查方案研究(MIST):MIST项目获得了以乳腺X线、乳腺超声及乳腺触诊3种筛查方法为基础全覆盖、互盲法、同步进行的群体性乳腺癌筛查对照研究数据。
06.一般风险女性乳腺癌筛查年龄
07.一般风险女性乳腺癌筛查方法
08乳腺癌危险因素
09.预防乳腺癌的健康生活方式
PART2 乳腺癌多基因检测
01.乳腺癌高危风险女性
1)至少2位一级或二级女性亲属曾患乳腺癌;2)至少1位一级亲属携带有已知BRCA1/2基因致病性遗传突变;3)至少 1 位符合以下 1 个条件的乳腺癌一级亲属:①发病年龄≤45岁;②发病年龄为45~50岁,同时至少1位一级亲属患有任何年龄的卵巢上皮癌、输卵管癌,或原发性腹膜癌;③患有2个原发性乳腺癌,同时首次发病年龄≤50岁;④发病年龄不限,同时至少2位一级亲属患有任何年龄的卵巢上皮癌、输卵管癌,或原发性腹膜癌;⑤男性乳腺癌;4)自身携带有乳腺癌致病性遗传突变;5)一级亲属中有遗传性肿瘤综合征(如遗传性乳腺及卵巢综合征、Cowden综合征、Li-Fraumeni综合征、Peutz-Jeghers综合征、林奇综合征等);6)曾患乳腺导管或小叶中重度不典型增生或小叶原位癌;7)曾接受胸部放疗。
一个人是不是乳腺癌高危,最关键的就是看家族病史和遗传基因!
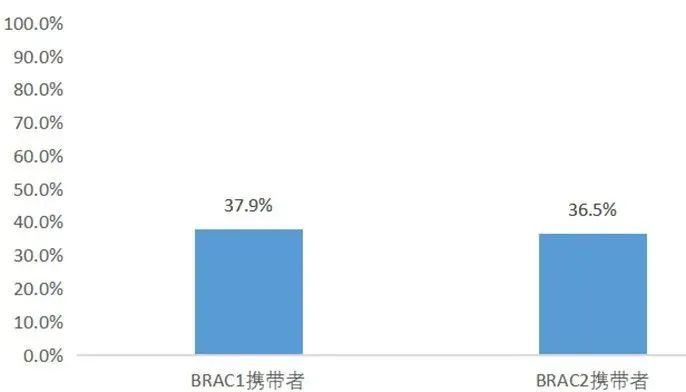
02.70岁女性乳腺癌累积风险 乳腺癌累计风险
携带BRCA1 和 BRCA2 突变的健康女性到 70 岁累积发生乳腺癌的风险分别为37.9%和36.5%,普通女性发生乳腺癌的风险仅为3.6%,相较于普通女性,BRCA1和BRCA2基因突变携带者乳腺癌发病风险提高了10~20倍。
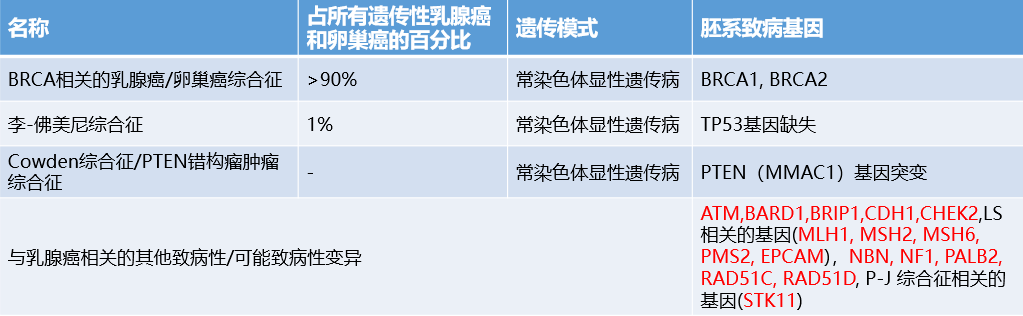
03.BRCA相关的乳腺癌/卵巢癌综合征
a.BRCA1/2 致病性/可能致病性变异体携带者终生患乳腺癌风险的外显率为41%~90%,对侧乳腺癌风险增加;患卵巢癌的风险在8% ~ 62%之间。
b.研究表明,BRCA1乳腺癌更有可能表现为三阴性乳腺癌。三阴性乳腺癌患者中有7%-28%存在BRCA1突变;有1%-17%存在 BRCA2突变。
c.JAMA Oncology一项研究表明:
d.携带BRCA1/2突变的男性也有很大的乳腺癌易感性风险
e.BRCA1/2致病性或可能致病性变异携带者乳腺癌的发病年龄较早
g.最近研究证实,一些胰腺癌具有可用药的BRCA1/2致病或可能致病的变异(BRCA1为0%-3%,BRCA2为1%-6%)
h.一些研究表明,BRCA突变携带者患浆液性子宫癌的风险增加。
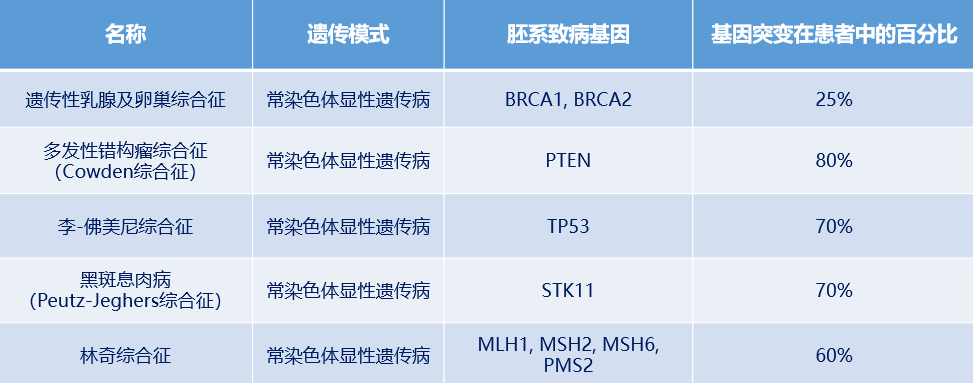
04.胚系致病基因导致遗传性肿瘤综合征
05.遗传性乳腺癌或乳腺癌/卵巢癌综合征的遗传模式及胚系致病基因
06.乳腺癌高危风险女性多基因检测 《中国女性乳腺癌筛查指南》
PART3 突变携带者的风险管理
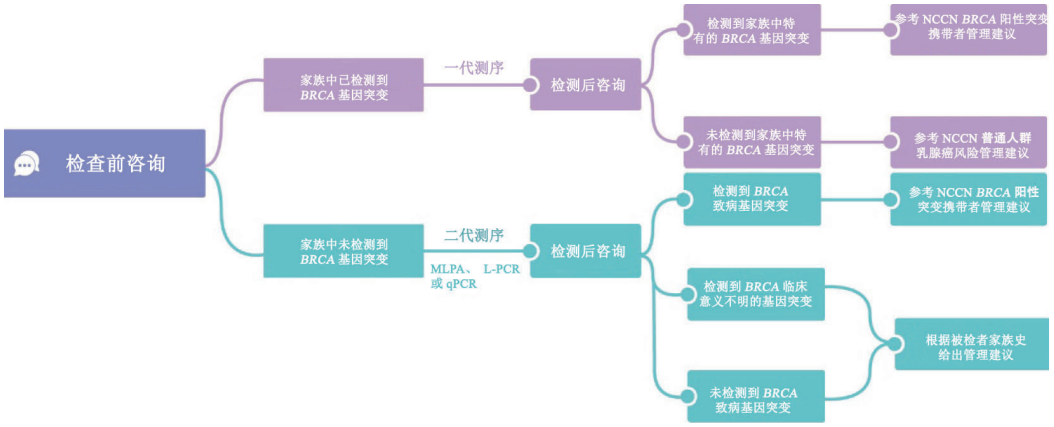
01.BRCA具体检测及风险管理流程 中国乳腺癌患者BRCA1/2基因检测与临床应用专家共识(2018年版)
02.BRCA1/2的遗传检测人群
家族中已有个体携带有致病性BRCA1/2基因突变。 家族中有乳腺癌病史+一个或者多个以下情况:1.确诊年龄≤45岁 2.确诊年龄≤50岁(46-50岁),并且具有: 存在额外的原发灶 ≥1个血缘近亲(包括一级、二级、三级)在任意年龄患有乳腺癌 ≥1个血缘近亲患有胰腺癌 ≥1个血缘近亲患有前列腺癌 未知或者有限的家族史 3.确诊年龄≤60岁,且为三阴性乳腺癌 4.任意年龄确诊,并且具有: ≥2个血缘近亲,任意年龄,患有乳腺癌、胰腺癌、前列腺癌 ≥1个血缘近亲,在≤50岁,确诊有乳腺癌 ≥1个血缘近亲,确诊有卵巢癌 血缘近亲中有男性乳腺癌 德系犹太人血统
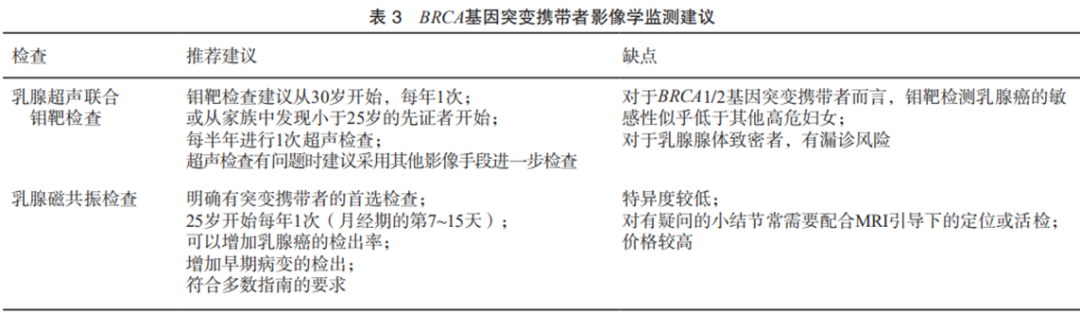
03.BRCA基因突变携带者随访监测
04.BRCA基因突变携带者预防性手术切除 早期基于受试者家族史区别危险程度的回顾性分析发现,中高危患者采取预防性双侧乳腺切除术可降低约90%的乳腺癌发病风险,其中亚组分析结果显示,其可降低BRCA突变基因携带者85%~ 100%的乳腺癌发病风险。
著名国际影星安吉丽娜朱莉发表文章《我的医疗选择》,称自己通过基因检测,确定携带有先天性的遗传缺陷基因BRCA1, 决定接受预防性双乳切除术。
05.BRCA基因突变携带者预防性用药
已有三项前瞻性大型临床试验(NSABP P1试验、IBIS-1试验和STAR试验)显示雌激素拮抗剂对于高危人群乳腺癌有预防作用。
美国国家乳腺和肠道外科辅助治疗研究组: 在NSABP-P1研究中,19例突变携带者,他莫昔芬使得BRCA2基因突变者乳腺癌发生风险降低了50%。
06.BRCA1/2胚系突变携带者的风险及管理
PART4 总结
01.中国乳腺癌发病率和死亡率
乳腺癌是女性发病率最高的癌症,2015年约有27万新增乳腺癌患者;乳腺癌死亡率在所有癌症中排第七位,2015年有近7万人死于乳腺癌;发病率呈连续上升趋势,增长速度是世界平均水平的2倍;发病的平均年龄为48.7岁,比西方提早了10年。
02.乳腺癌各个年龄段的发病趋势
2000—2014年中国肿瘤登记地区女性乳腺癌发病趋势及年龄变化情况分析 虽然年龄大的女性风险更大,但40岁以下,甚至30岁以下人群的发病率在持续增加。
03.乳腺癌患者的生存情况 欧、美、日等发达国家自上个世纪末先后制定并推行了女性乳腺癌群体筛查指南,从而将乳腺癌5年生存率提高到89%。中国女性乳腺癌的 5 年生存率为73%,农村地区为55.9%,而美国女性乳腺癌的5年生存率达89%。相比之下,中国女性乳腺癌的防治工作任重道远。
世界卫生组织(WHO)已明确将早期乳腺癌列为可治愈性疾病,早诊早治是提高乳腺癌治愈率的最佳途径。
04.我国开展的乳腺癌筛查项目 中国抗癌协会协同国家肿瘤临床医学研究中心组织专家团队先后主持开展了由原国家卫生部牵头的针对城市妇女为主的中央财政转移支付乳腺癌筛查项目、针对农村妇女的国家重大公共卫生“两癌”筛查项目中的乳腺癌筛查项目和中国多中心乳腺癌优化筛查方案研究(MIST)3项女性乳腺癌群体筛查项目。
05.中国多中心乳腺癌优化筛查方案研究
中国多中心乳腺癌优化筛查方案研究(MIST):MIST项目获得了以乳腺X线、乳腺超声及乳腺触诊3种筛查方法为基础全覆盖、互盲法、同步进行的群体性乳腺癌筛查对照研究数据。
06.一般风险女性乳腺癌筛查年龄
- 45~69岁的一般风险女性,推荐进行规律性筛查(A级推荐)
- 40~44 岁的一般风险女性,应有机会接受筛查。接受筛查前,鼓励其在充分了解乳腺癌筛查的潜在收益、风险和局限性之后,与医生共同确定个体化决策(B级推荐)
- 年龄<40 岁的一般风险女性,推荐不接受规律性筛查(C级推荐)
- 年龄>69 岁的一般风险女性,身体健康且预期寿命>10年,如有意愿,应有机会接受筛查(B级推荐)
07.一般风险女性乳腺癌筛查方法
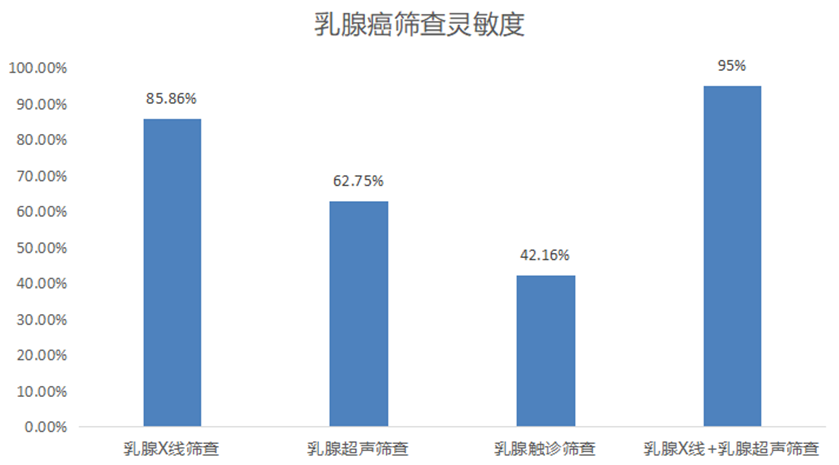
- 乳腺 X 线筛查被证实能有效降低乳腺癌死亡率,因此,推荐其作为一般风险女性的主要乳腺癌筛查方法(A级推荐)
- 乳腺X线筛查阴性的致密型乳腺女性,补充乳腺超声筛查能够有效地提高乳腺癌检出率,推荐补充乳腺超声筛查(B级推荐)
- 单独采用乳腺触诊筛查乳腺癌,由于目前证据不充分,尚不推荐。但乳腺触诊对于从未接受乳腺癌筛查的女性,仍有可能提高乳腺癌检出率,因此推荐乳腺触诊作为乳腺影像学筛查之前的初始手段(B级推荐)
- 推荐乳腺超声筛查用于无早发乳腺癌家族史或不携带有乳腺癌致病性遗传突变的40~44岁的其他乳腺癌高危风险女性的筛查;推荐乳腺X线联合乳腺超声筛查用于45岁以后该类高危风险女性的筛查(B级推荐)
08乳腺癌危险因素
- 与雌激素有关: 月经初潮年龄早、绝经年龄晚、不孕及初次足月产的年龄晚; 营养过剩、肥胖、脂肪饮食。
- 环境因素及生活方式: 缺乏锻炼、饮酒、未哺乳。
- 高达10%的乳腺癌是由家族遗传的单个基因的特定突变引起的: 一级亲属有乳腺癌病史者,发病风险是普通人群的2-3倍。
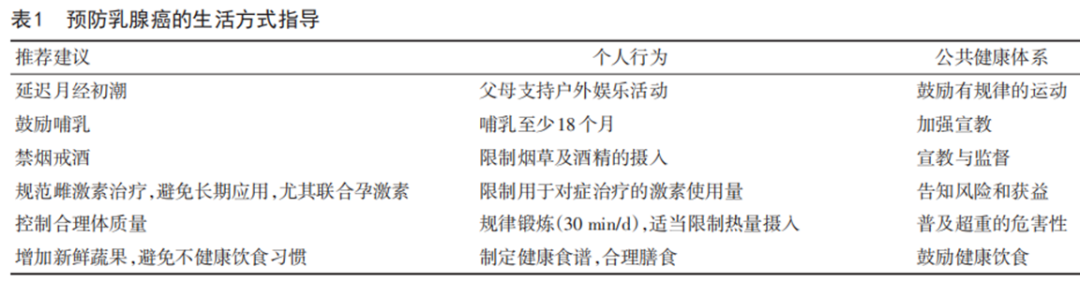
09.预防乳腺癌的健康生活方式
PART2 乳腺癌多基因检测
01.乳腺癌高危风险女性
1)至少2位一级或二级女性亲属曾患乳腺癌;2)至少1位一级亲属携带有已知BRCA1/2基因致病性遗传突变;3)至少 1 位符合以下 1 个条件的乳腺癌一级亲属:①发病年龄≤45岁;②发病年龄为45~50岁,同时至少1位一级亲属患有任何年龄的卵巢上皮癌、输卵管癌,或原发性腹膜癌;③患有2个原发性乳腺癌,同时首次发病年龄≤50岁;④发病年龄不限,同时至少2位一级亲属患有任何年龄的卵巢上皮癌、输卵管癌,或原发性腹膜癌;⑤男性乳腺癌;4)自身携带有乳腺癌致病性遗传突变;5)一级亲属中有遗传性肿瘤综合征(如遗传性乳腺及卵巢综合征、Cowden综合征、Li-Fraumeni综合征、Peutz-Jeghers综合征、林奇综合征等);6)曾患乳腺导管或小叶中重度不典型增生或小叶原位癌;7)曾接受胸部放疗。
一个人是不是乳腺癌高危,最关键的就是看家族病史和遗传基因!
02.70岁女性乳腺癌累积风险 乳腺癌累计风险
携带BRCA1 和 BRCA2 突变的健康女性到 70 岁累积发生乳腺癌的风险分别为37.9%和36.5%,普通女性发生乳腺癌的风险仅为3.6%,相较于普通女性,BRCA1和BRCA2基因突变携带者乳腺癌发病风险提高了10~20倍。
03.BRCA相关的乳腺癌/卵巢癌综合征
a.BRCA1/2 致病性/可能致病性变异体携带者终生患乳腺癌风险的外显率为41%~90%,对侧乳腺癌风险增加;患卵巢癌的风险在8% ~ 62%之间。
b.研究表明,BRCA1乳腺癌更有可能表现为三阴性乳腺癌。三阴性乳腺癌患者中有7%-28%存在BRCA1突变;有1%-17%存在 BRCA2突变。
c.JAMA Oncology一项研究表明:
d.携带BRCA1/2突变的男性也有很大的乳腺癌易感性风险
e.BRCA1/2致病性或可能致病性变异携带者乳腺癌的发病年龄较早
- 德国的一项研究表明,在36岁以下诊断为乳腺癌的家庭中,13.7%的家庭检测到BRCA1/2突变
g.最近研究证实,一些胰腺癌具有可用药的BRCA1/2致病或可能致病的变异(BRCA1为0%-3%,BRCA2为1%-6%)
h.一些研究表明,BRCA突变携带者患浆液性子宫癌的风险增加。
04.胚系致病基因导致遗传性肿瘤综合征
05.遗传性乳腺癌或乳腺癌/卵巢癌综合征的遗传模式及胚系致病基因
06.乳腺癌高危风险女性多基因检测 《中国女性乳腺癌筛查指南》
PART3 突变携带者的风险管理
01.BRCA具体检测及风险管理流程 中国乳腺癌患者BRCA1/2基因检测与临床应用专家共识(2018年版)
02.BRCA1/2的遗传检测人群
家族中已有个体携带有致病性BRCA1/2基因突变。 家族中有乳腺癌病史+一个或者多个以下情况:1.确诊年龄≤45岁 2.确诊年龄≤50岁(46-50岁),并且具有: 存在额外的原发灶 ≥1个血缘近亲(包括一级、二级、三级)在任意年龄患有乳腺癌 ≥1个血缘近亲患有胰腺癌 ≥1个血缘近亲患有前列腺癌 未知或者有限的家族史 3.确诊年龄≤60岁,且为三阴性乳腺癌 4.任意年龄确诊,并且具有: ≥2个血缘近亲,任意年龄,患有乳腺癌、胰腺癌、前列腺癌 ≥1个血缘近亲,在≤50岁,确诊有乳腺癌 ≥1个血缘近亲,确诊有卵巢癌 血缘近亲中有男性乳腺癌 德系犹太人血统
03.BRCA基因突变携带者随访监测
04.BRCA基因突变携带者预防性手术切除 早期基于受试者家族史区别危险程度的回顾性分析发现,中高危患者采取预防性双侧乳腺切除术可降低约90%的乳腺癌发病风险,其中亚组分析结果显示,其可降低BRCA突变基因携带者85%~ 100%的乳腺癌发病风险。
著名国际影星安吉丽娜朱莉发表文章《我的医疗选择》,称自己通过基因检测,确定携带有先天性的遗传缺陷基因BRCA1, 决定接受预防性双乳切除术。
05.BRCA基因突变携带者预防性用药
已有三项前瞻性大型临床试验(NSABP P1试验、IBIS-1试验和STAR试验)显示雌激素拮抗剂对于高危人群乳腺癌有预防作用。
美国国家乳腺和肠道外科辅助治疗研究组: 在NSABP-P1研究中,19例突变携带者,他莫昔芬使得BRCA2基因突变者乳腺癌发生风险降低了50%。
06.BRCA1/2胚系突变携带者的风险及管理
PART4 总结
- 乳腺癌是我国女性发病率最高的癌症,发病率呈连续上升趋势,有乳腺癌家族史的女性患癌风险更高,5%~10%的乳腺癌患者具有明确的遗传基因突变;
- 推荐BRCA1/2、CDH1、PTEN、STK11、TP53、ATM、CHEK2、PALB2、NBN、NF1 等多基因检测;
- 基因突变携带者后续可以进行随访监测、预防性手术切除、预防性用药。
扫描上面二维码在移动端打开阅读